 Die Komplexität des Fuß wird deutlich, dass 28 Knochen, 60 Muskeln und 100 Bänder nötig sind, um unseren aufrechten Gang zu ermöglichen.
Die Komplexität des Fuß wird deutlich, dass 28 Knochen, 60 Muskeln und 100 Bänder nötig sind, um unseren aufrechten Gang zu ermöglichen.
Im Laufe des Lebens muss jeder Fuß ca. 50 Millionen Schritte und ca. 2 Millionen Tonnen Gewicht ertragen.
Bedenkt man diese enormen Belastungen wird schnell klar, dass auch nur kleine Veränderungen in diesem Zusammenspiel zu großen Problemen führen können.
Was wir behandeln :
Hallux rigidus (Großzehensteife)
Schneiderballen (taylor´s bunion)
Metatarsalgie bei Spreizfuß (Schmerzender Mittelfuß)
Arthrosen der kleinen und großen Fußgelenke
Arthrosen Oberes und Unteres Sprunggelenk
Fersensporn (Plantarfasziitis)
Morton- Neuralgie ( Nervenknötchenbildung Vorfuß)
chronische Instabilitäten des oberen Sprunggelenkes
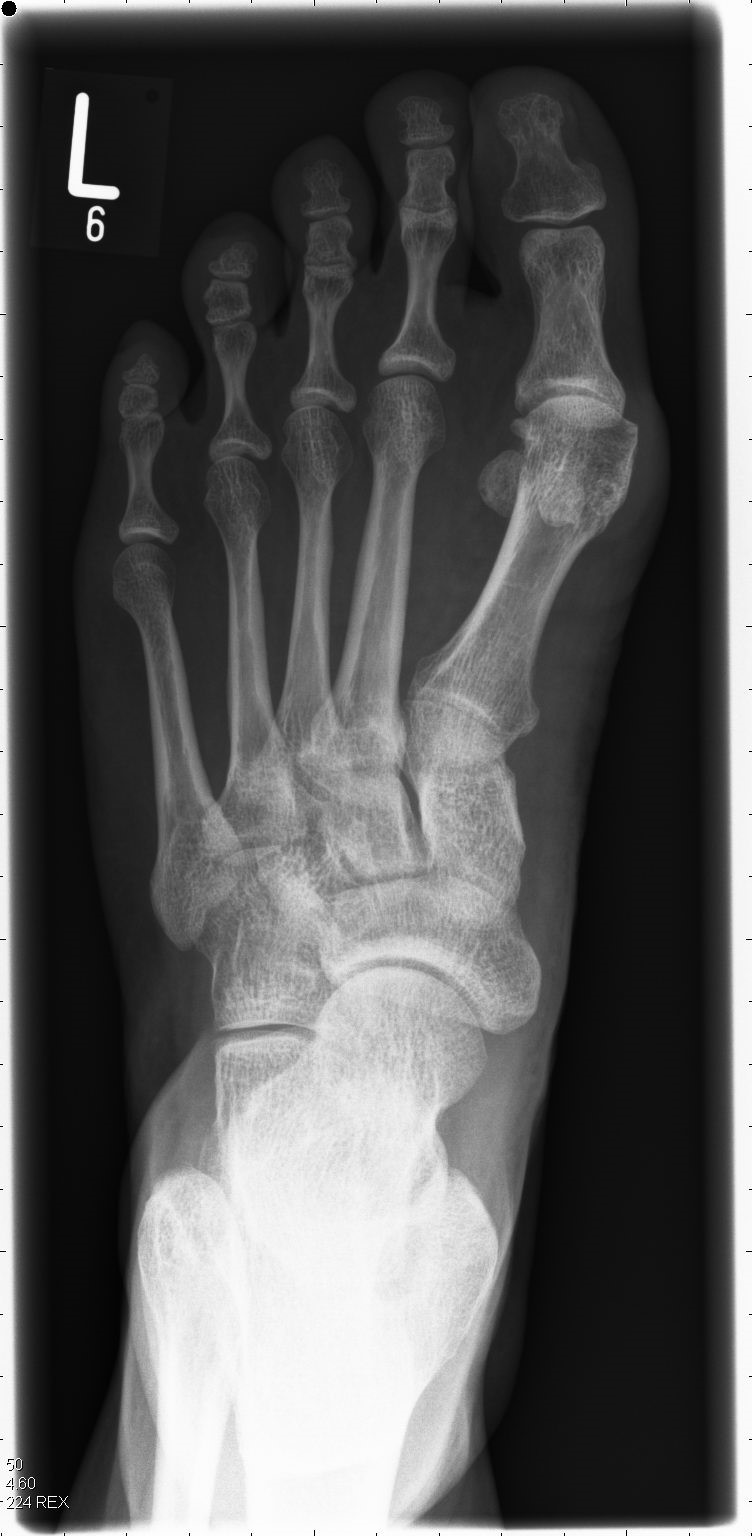
Hallux valgus (Großzehenballen)
Der erworbene Hallux valgus ist eine in den Industrieländern aufgekommene Erkrankung. In Fernost war dieses Problem bis kurz nach dem 2. Weltkrieg weitgehend nicht bekannt. Erst im Zuge der Übernahme der beengenden Schuhmode, wurde dieses Krankheitsbild zunehmend auch dort zum Problem. Der Hallux valgus kann aber auch angeboren sein und sich schon im Kindesalter entwickeln, somit sind auch genetische Faktoren oder Folgezuständen nach Verletzungen des Fußes verantwortlich für die Entstehung des Hallux valgus.
Der Hallux valgus ist nicht selten mit einem Spreizfuß assoziiert, der noch weitere Probleme bereiten kann. Der „Ballen“ entsteht durch ein Ausweichen des 1. Mittelfußknochens nach innen. Dadurch wird der Fuß insgesamt breiter und führt so zu Schuhkonflikten. Das Drücken im Schuh kann zu Druckstellen führen, die sich zu offenen Stellen entwickeln und sich entzünden. Weil sich der Großzeh zunehmend nach außen richtet , kann er die benachbarten Zehen soweit bedrängen, dass sich Krallen- oder Hammerzehen entwickeln können. Somit ist der Hallux valgus nicht nur ein optisches Phänomen, sondern kann zu zunehmenden Rückgang der Aktivität und Gehstrecke führen, da die Schmerzen bei jedem Schritt spürbar sind.
Je nach Beschwerden und Ausmaß der Fehlstellung des Hallux valgus stehen unterschiedliche Behandlungsmöglichkeiten zu Wahl, die sich immer am individuellen Beschwerde- und Krankheitsbild des Patienten orientieren müssen.
Eine konservative Therapie besteht in der Einlagenversorgung und Eigenübungen von Fußgymnastik und Schienen. Möglicherweise kann zeitweise im Anfangsstadium eine ausreichende Besserung der Beschwerden erzielt werden. Ein dauerhaftes Rückbilden des Ballens ist jedoch nicht zu erwarten. Die Veränderung der Fußstatik kann nur durch eine Operation erreicht werden.
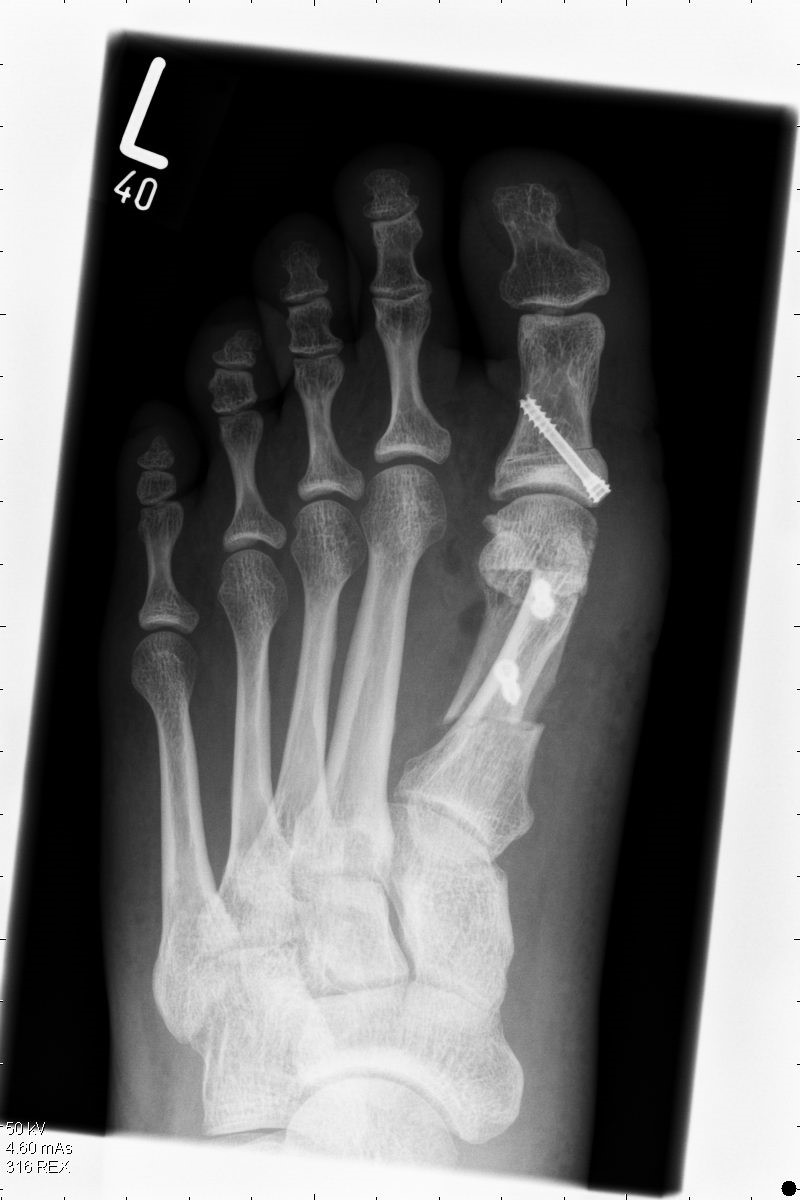
Bei der Operation wird der 1. Mittelfußknochen durchtrennt und verschoben und mit Schrauben oder Drähten in korrigierter Stellung fixiert. Hierdurch wird entscheidend die Fußstatik verändert und häufig werden auch die Schmerzen im Vorfußbereich schnell besser. Es sind letztendlich mehr als 100 Methoden durchgeführt worden, um einen Hallux valgus zu korrigieren, allerdings haben sich in den letzten 2 Jahrzehnten nur wenige Verfahren auf Dauer etablieren könne, die einen dauerhaften Behandlungserfolg bringen können. Das Prinzip der Operation besteht in der Korrektur des Winkels zwischen 1. Und 2. Mittelfußknochen sowie den Mittelfußballen wieder Richtung Boden zu verschieben, um die Fußstatik wiederherzustellen. Hierfür haben sich in den letzten Jahrzehnten mehrere OP-Verfahren unter sehr vielen herauskristallisiert, die einen langanhaltenden Therapieerfolg versprechen.
Für 4 Wochen muß ein Vorfußentlastungsschuh bzw. ein Verbandsschuh getragen werden. Damit ist eine sofortige Vollbelastung möglich. Im Anschluss daran
wird wieder ein normaler Konfektionsschuh mit ggf. einer neuen Einlage getragen. Der Eingriff wird in aller Regel ambulant in unserem Operationszentrum in der Praxis durchgeführt.Beispiel für die Korrektur des Hallux valgus durch Scarf-Osteotomie und Akin-Osteotomie
mit hochmodernen Spezialschrauben aus Titan
Hallux rigidus (Großzehengrundgelenksteife)
Die Großzehengrundgelenkssteife trifft mehr Männer als Frauen. Als Grund dafür werden sich oft wiederholende Mikrotraumen diskutiert, denen Männer im Schnitt häufiger ausgesetzt sind als die Frauen. Der Altersgipfel liegt bei 30-50 Jahren. Die Folge der Mikrotraumen sind lokale Knochenumbauvorgänge im Bereich des Großzehengrundgelenkes. Diese Anbauten führen oft zu der störenden Minderbeweglichkeit und des dadurch veränderten Abrollvorgangs. Der Knorpel wird lokal im Gelenk geschädigt und verschleißt. Dadurch entsteht über die Dauer eine Arthrose, die dann zu dem Bewegungsschmerz führt. Entsprechend der Beweglichkeit und dem Grad Arthrose gibt es 4 Stadien, nach denen sich dann die Therapie richtet.
Im Anfangsstadium kann mit konservativen Maßnahmen noch ein zufriedenstellender Erfolg erzielt werden. Dies beinhaltet in der medikamentöse, physikalische und orthopädietechnische Maßnahmen, wie z.B. eine Ballenrolle oder Rigidusfeder als Schuhumbau. In späteren Stadien kommen dann verschiedene OP-Techniken in Frage, die sich nach dem Grad der Arthrose richten und aber auch den Anspruch des Patienten berücksichtigen sollen.
Im ersten Stadium kann das eine alleinige Abtragen der überschüssigen Knochenanbauten (Cheilektomie) bei gesundem Knorpel und normalen Gelenkverhältnissen ausreichend sein. Sollte der Druck im Gelenk hoch sein und die Beweglichkeit gleichzeitig deutlich vermindert sein, kann eine Verkürzung des 1. Mittelfußknochens in Frage kommen(OP nach Youngswick). Hierfür ist jedoch noch ein ausreichend guter Knorpelüberzug Voraussetzung. Im letzten Stadium ist der Knorpel so weit zerstört, dass gelenkerhaltende Maßnahmen nicht mehr möglich sind, so dass dann nur die Versteifung (Arthrodese) des Großzehengrundgelenkes als Option verbleibt. Trotz der Versteifung kann in der Regel normales Konfektionsschuhwerks ggf. mit kleiner Abrollhilfe getragen. Das Gangbild ist ebenfalls normal.
Für 4 Wochen muß ein Vorfußentlastungsschuh oder Verbandsschuh getragen werden, mit dem eine Vollbelastung ohne Gehhilfen sofort möglich ist.
Der Eingriff wird in aller Regel ambulant in unserem Operationszentrum in der Praxis durchgeführt. Sehr wichtig und entscheidend über den Therapieerfolg bei den gelenkerhaltenden Eingriffen , ist intensive Physiotherapie sowie tägliche Eigenübungen zum Wiedererlangen der Beweglichkeit im Großzehengrundgelenk nach einer OP nach Youngswick und der Cheilektomie.Hammerzehen und Krallenzehen
Krallen- und Hamerzehen entstehen durch Die häufig auftretenden Krallenzehen entstehen aus einer Kontraktion der Beuge- und Streckmuskulatur des Fußes mit Beugefehlstellung im Mittelgelenk und Streckfehlstellung im Zehengrundgelenk . Die Hammerzehe hingegen zeichnet sich durch eine Beugefehlstellung im Endgelenk aus. Sie treten nicht selten gemeinsam mit einem Spreizfuß oder Großzehenballen (Hallux valgus) auf und können sich auch über oder unter anderen legen und Probleme verursachen. Ungeeignetes Schuhwerk oder zu wenig Barfußlaufen kann die Ausbildung der Fehlstellungen begünstigen, da es zu Muskelimbalancen der Zehenmuskeln kommt.
Krallenzehe
Hammerzehe
Zu dem Problem der „Kosmetik“ der Füße gesellen sich schnell Druckstellen, die klassisch als „Hühnerauge“ bezeichnet werden und sehr schmerzhaft sein können. Schwerwiegende Komplikationen wie z.B. Entzündungen können auftreten und sind insbesondere Bei Diabetikern problematisch.
Wichtig ist, dass bei diesen Deformitäten genau nach weiteren begleitenden krankhaften Veränderungen des Fußes gesucht wird, da dann eine alleinige Therapie der Hammer- oder Krallenzehe nicht ausreicht. Sollten konservative Maßnahmen wir Fußgymnastik oder Einlagen nicht mehr zielführend sein, muss über eine operative Korrektur nachgedacht werden.
Hierfür stehen verschiedene OP-Techniken zur Verfügung, die sich nach dem Ausmaß, der Lokalisation der Deformität richten, so wie ob die Deformität noch flexibel oder rigide fixiert ist.
OP nach Hohmann
Hierbei wird das Köpfchen des Mittelglied entfernt und der Zeh so begradigt. Ein Draht wird zur vorübergehenden Fixierung in den Zeh gebracht und nach 4 Wochen schmerzfrei ohne Betäubung entfernt.
Arthrodese (Versteifung) des Zehenmittelgelenkes
Das Zehenmittelgelenk wird entfernt und die beiden Knochen aufeinandergestellt und mit einem Draht fixiert. Es resultiert später eine feste Knochenverbindung, so dass der Zeh sich nicht mehr verbiegen kann. Durch die dezente Verkürzung wird die Krallenzehstellung in eine gerade Stellung überführt. Auch hier wird später der Draht problemlos entfernt.
Sehnentransferoperation (OP nach Girdlestone-Taylor)
Bei noch flexiblen Deformitäten ist es im Einzelfall möglich durch Transfer und Umlenkung der langen Beugesehne, die Fehlstellung dauerhaft zu beseitigen. Eine vorübergehende Drahtfixierung ist ebenfalls notwendig.
Strecksehnenverlängerungen
Die Verlängerung der Strecksehnen stellt einen möglichen Zusatzeingriff bei der Korrektur der Kleinzehendeformitäten dar, der in der Regel nur in Verbindung mit einem anderem Verfahren verwandt wird, falls sich die Zehenstellung nicht optimal einstellen würden. Als Einzeleingriff kommt er eher nicht in Frage.
Gemeinsam ist allen OP-Verfahren das Tragen eines Vorfußentlastungsschuh für 4 Wochen, mit dem aber nach kurzer Eingewöhnungsphase eine Vollbelastung ohne Gehhilfen möglich ist. Danach kann in der Regel wieder ein normaler Konfektionsschuh mit ggf. einer neuen Einlage getragen werden.
Schneiderballen (taylor´s bunion)
Der Name Schneiderballen rührt daher, dass die Schneider früher immer in einer speziellen Position, dem Schneidersitz saßen und dadurch eine starke mechanische Belastung am Kleinzehenballen vorliegt. Dies wurde schon im 19. Jahrhundert erstmals beschrieben.
Beim Schneiderballen oder dem Kleinzehenhallen kommt es zu einer typischen Veränderung am Fuß mit Prominenz des 5.Mittelfußknochen Fußes am Kleinzehbereich. Häufig führt dies auch zu einer Fehlstellung der 5.Kleinzehe verbunden, die dann nach innen steht und Kontakt zur 4. Zehe hat. Hierfür gibt es verschieden Ursachen.
Ähnlich wie bei einem Hallux valgus durch einen Spreizfuß kann der Winkel zwischen dem Mittelfußknochen 4 und 5 vergrößert sein. Die störende Fehlstellung des 5.Mittelfußknochens insbesondere im Köpfchenbereich kann durch eine gebogenen Verlauf des Mittelfußknochens 5 entstehen und hier zu empfindlichen Druckstellen führen, die Patienten dazu bringen Löcher in ihre Schuhe zu schneiden.
Daher sollte bei einer konservativen Therapie darauf geachtet werden, dass weite bequeme Schuhe getragen und hohe Absätze vermeiden werden. Es sollte versucht werden so oft wie möglich barfuß zu laufen und die Fußmuskeln stärken. Falls es doch weiterhin zu sich entzündenden Druckstellen kommt und kein Schuh mehr ohne Schmerzen getragen werden kann kommt die Operation in Frage.
Das Ziel der Operation ist den Winkel zwischen dem 4. Und 5. Mittelfußknochen wieder physiologisch anzugleichen, um dadurch den überstehenden Knochen als Auslöser der Probleme auszuschalten. Falls es nötig sein sollte kommen bei fortgeschrittenem Befund auch Sehnenumlenkoperationen zusätzlich in Frage , um die Stellung der Kleinzehe zu korrigieren.
Für 4-6 Wochen muss ein Vorfußentlastungsschuh getragen werden, mit dem aber nach kurzer Eingewöhnungsphase eine Vollbelastung ohne Gehhilfen möglich ist. Danach kann in der Regel wieder ein normaler Konfektionsschuh mit ggf. einer neuen Einlage getragen werden. Für den Eingriff ist in der Regel ein stationärer Aufenthalt von 3-5 Tagen erforderlich.
Metatarsalgie/Spreizfuß (Schmerzender Mittelfuß)
Die Ursachen für eine Metatarsalgie können vielfältig sein. Die Beschwerden können isoliert oder in Kombination mit anderen Veränderungen auftreten. Beim älteren Menschen liegt meist ein Hallux valgus , der zu einer Minderbelastung des Großzehenstrahls bei Abrollbewegungen sowie konsekutiv zu einer erhöhter Belastung der Strahlen II–IV führt. Das Missverhältnis zwischen gesteigerter Belastung und Belastbarkeit führt dann zu den Schmerzen im mittleren Vorfuß.
Auch bei einem übermäßigen Auseinanderweichen der Mittelfußknochen (sog. Spreizfuß) kann es zu einer Überlastung dieser sowie daraus resultierender Schmerzsymptomatik kommen. Typisch ist eine Schwielenbildung unterhalb der Mittelfußköpfchen 2-4, die auf die Mehrbelastung hindeuten. Begünstigt wird dieses durch zu hohes und zu enges Schuhwerk. Auch Anlagebedingte Überlänge der Mittelfußknochen 2-4 gegenüber dem 1. Mittelfußknochen führen zu diesen Problemen.
Das Prinzip der konservativen Behandlung der Metatarsalgie ist ein Erreichen einer gleichmäßigeren Druckverteilung unter den schmerzhaften Mittelfußköpfchen II–IV. Entlastende, weichbettende Einlagen können hier eine Verbesserung bringen. Zusätzlich kann in die Einlage eine Mittelfußpelotte eingearbeitet werden. Hierdurch werden die Mittelfußköpfchen nach oben gedrückt und entlastet. Alternativ kann auch eine Schmetterlingsrolle verwendet werden.
Sollten konservative Maßnahmen nicht mehr ausreichend sein, kommt auch eine operative Therapie in Frage. Ziel der Operation ist die Druckentlastung der betroffenen Mittelfußköpfchen durch dezente Verkürzung des entsprechenden Strahls und einem vom Boden nach oben versetzen des Köpfchens (Weil-Osteotomie). Alternativ kann auch eine BRT-Osteotomie durchgeführt werden. Bei dieser Operation kommt es zu einem Anheben des Köpfchens des Mittelfußknochen ohne Verkürzung. Zusätzlich für den Vorfußschmerz vorliegende ursächliche Fehlstellungen (z. B. Hammer-/Krallenzehe, Hallux valgus) müssen ebenfalls korrigiert werden. Das bedeutet, dass diese Operation meist nur Zusatzeingriffe während einer Operation von benachbarten Deformitäten sind.
Für 4-6 Wochen muss ein Vorfußentlastungsschuh getragen werden, mit dem aber nach kurzer Eingewöhnungsphase eine Vollbelastung ohne Gehhilfen möglich ist. Danach kann in der Regel wieder ein normaler Konfektionsschuh mit ggf. einer neuen Einlage getragen werden.
Plattfuß( Pes planovalgus)
Liegt eine Veränderung der Fußform vor, wird umgangssprachlich häufig der Terminus „Plattfuß“ benutzt. Der Plattfuß ist allerdings eine komplexe Deformität des Fußes, die deutlich seltener als z.B. ein Spreizfuß vorkommt. Unterschieden wird hierbei die angeborene und die erworbene Form. Gleich ist beiden Formen das Bild des Fußes mit einem deutlichen Absinken des medialen Fußlängsgewölbes und einer Rückfußfehlstellung, bei der die Ferse nach außenzeigt. Bei den meisten Kindern ist das abgeflachte Fußgewölbe Teil der normalen Entwicklung und hat keinen Krankheitswert. Der sog. Knick-Senk-Fuß ist deshalb auch nicht behandlungsbedürftig.
Die häufigste Ursache für den erworbenen Plattfuß ist in der Regel eine Dysfunktion der Tibialis posterior Sehne, die innenseitig an der Fußwurzel ansetzt und das Fußlängsgewölbe aufrichtet. Durch Schwächung dieses Steigbügels sinkt das innenseitige Längsgewölbe ein und der Rückfuß weicht nach außen ab. Unterschieden werden hier die Stadien I-IV.
Im Stadium I handelt es sich um eine Entzündung der Sehne mit Schmerzen im Bereich des Innenknöchels. Eine Fehlstellung ist in diesem Stadium noch nicht zu sehen. Häufig noch eine konservative Therapie mit Ruhigstellung in einem speziellen Stiefel und die Entlastung des Fußes mit begleitenden entzündungshemmenden Mitteln oder auch lokale Kortisoninjektionen möglich.
Im Stadium II liegt schon eine mechanische Schädigung der Tibialis posterior Sehne vor, die sich klinisch jetzt durch das Bild des Plattfußes mit Absinken des Längsgewölbes zeigt. Es liegt jedoch noch eine flexible Deformität vor die sich z.B. im Zehenspitzenstand noch ausgleicht. Unter einer konservativen Therapie kann jetzt in der Regel keine Ausheilung mehr erzielt werden. Es können jedoch jetzt noch gelenkerhaltene Operationen durchgeführt werden
Im Stadium III liegt dann eine rigide Plattfußfehlstellung vor, die sich weder aktiv noch passiv ausgleichen kann. Zusätzlich zur zerstörten Sehne zeigen sich nun auch arthrotische und knöcherne Veränderungen im Fußskelett. In diesem Stadium können gelenkerhaltene Eingriffe nicht mehr sinnvoll eingesetzt werden, so dass nun korrigierende gelenkversteifende Operationen benutz werden.
Im Stadium IV liegt zusätzlich zum Stadium III eine Fehlstellung im Oberen Sprunggelenk vor. Hier sind sehr aufwändige und komplexe Versteifungsoperation erforderlich.
Die Operationsmethoden richten sich im allgemeinen nach dem Stadium des Plattfußes, dem Alter des Patienten und die Berücksichtigungen der Begleiterkrankungen. Es gilt hier die optimale Therapieoption für den individuellen Patienten zu bestimmen.
Calcaneusverlängerungsosteotomie nach Evans
Hierbei wird die Außenseite des Fersenbeins geöffnet und aufgespreitzt. Dadurch kommt es zu einem Ausgleich der Stellung des Vorfußes und einer Aufrichtung des Längsgewölbes. In den entstanden Spalt wird ein Stück Knochen vom Beckenkamm eingebracht und mit einem Draht fixiert. Eine Entlastung des Beins ist für mindestens 6 Wochen erforderlich. Der Draht wird dann ambulant entfernt.
Calcaneusverschiebeosteotomie mit Flexor digitorum longus-Transfer
Das Fersenbein wird durchtrennt und der hintere Teil nach innen verschoben, um die Fersenbeinfehlstellung zu korrigieren. Anschließend wird der künstliche Knochenbruch noch mit Schrauben fixiert. Um die Funktion der geschädigten Tibialis posterior Sehne zu stützen, wird die parallel verlaufende Flexor digitorum longus Sehne versetzt, damit das Fußlängsgewölbe wieder einen aktiven Stabilisator hat. Eine Entlastung des Beins ist für 6 Wochen sowie ein Belastungsaufbau über weitere 4-6 Wochen erforderlich.
Arthrorise mit Spezialimplantaten
Über einen kleinen Schnitt wird ein Spezialimplantat in den Sinus tarsi zwischen Sprung- und Fersenbein eingebracht. Dies führt zu einer Aufrichtung des Längsgewölbes. Eine zügige Vollbelastung anschließend ist möglich. Allerdings wird dieser Eingriff in der Regel nur bei Kindern und Jugendlichen durchgeführt.
Double- und Triple-Arthrodesen
Es werden 2 oder 3 Gelenke so bearbeitet und korrigiert, dass der Fuß wieder eine normale Form bekommt. In dieser Korrekturposition werden diese Gelenke dann mit speziellen Schrauben und Platten versteift. Eine Entlastung des Beins ist für 10-12 Wochen erforderlich.
Arthrosen des Mittel- und Rückfuß
Arthrosen der Fußwurzel und des Rückfußes sind häufig Folge von Knochenbrüchen, da der Knorpel durch den Unfall schon primär zu stark geschädigt war oder es bei komplexen Fällen zu einer Fehlverheilung des Knochens gekommen ist. Dadurch entsteht ein frühzeitiger Verschleiß des Knorpels, der die Arthrose vergleichbar z.B. einer Kniearthrose darstellt.
Das komplexe Zusammenspiel der vielen kleinen Knochen führt dann vor allem bei Belastung aber später auch in Ruhe zu erheblichen Schmerzen. Konservativ kann versucht mit Einlagen oder orthopädietechnischen Zurichtungen eine Linderung der Beschwerden zu erreichen. Sollte dies nicht dauerhaft eine Verbesserung erbringen, ist meist eine Versteifungsoperation des geschädigten Gelenkes notwendig. Abhängig von dem zu versteifenden Gelenk ist eine Entlastung des Beins für 6-10 Wochen nötig. Das Tragen von normalen Konfektionsschuhen und vor allem einem meist unauffälligem Gangbild ist möglich.Fersensporn (Plantarfasziitis)
Viele Patienten berichten von Schmerzen beim Gehen im Bereich der Innenseite des Fersenbeins und über sehr starke morgendliche Schmerzen beim Aufstehen und Belasten des Fußes. Oft handelt es sich dabei um eine Reizung der fußsohlenseitigen Sehnenplatte mit lokaler Entzündung am Ansatz des Fersenbeins, infolgedessen eine Verkalkung des Sehnenansatzes entstehen kann. Ursächlich für die Schmerzen ist aber nicht wie oft angenommen die knochenartige Verkalkung am Fersenbein, sondern die Entzündung der Sehnenplatte an sich. Daraus ergibt sich auch der eigentlich rein konservative Behandlungsansatz. Obligat sind tägliche intensive Dehnungsübungen der hinteren Unterschenkel- und der Fußmuskulatur. Weichbettende Einlagen nach Maß lindern den mechanischen Reiz. Lokale Injektionen mit Kortison sollten nicht durchgeführt werden.
Mit sehr gutem Erfolg wird hier Stoßwellentherapie (ESWT) durchgeführt, alternativ auch Lasertherapie. Sollten alle diese Maßnahmen keinen Erfolg bringen, kann vor einer Operation noch eine Therapie mit plättchenreichem Plasma (PRP) durchgeführt werden. Begleitend können auch entzündungshemmende Medikamente verordnet werden. Häufig ist leider ein längerer Behandlungszeitraum von Wochen bis Monaten erforderlich, aber bei intensiver Therapie sind die Chancen auf Schmerzfreiheit sehr gut. In nur wenigen Ausnahmefällen ist eine Operation erforderlich.
Haglund-Ferse
Bei der Haglund-Ferse bzw. Exostose handelt es sich um einen knöchernen Anbau oder Ausziehung an der hinteren oberen Begrenzung des Fersenbeins. Da die Achillessehne am hinteren Ende des Fersenbeins ansetzt besteht hier eine anatomische Enge. Zwischen der Achillessehne und dem Fersenbein liegt ein Schleimbeutel, der dann durch diesen überstehenden Knochenvorsprung mechanisch gereizt wird, insbesondere beim Hochziehen des Fußes.
Es kann versucht werden durch Dehnübungen eine Schmerzreduktion zu erreichen. Ein vorübergehendes Tragen eines Fersenhebers oder Schuhen mit moderaten Absätzen kann ebenfalls zu einer Reizminderung beitragen.
Sollten die Beschwerden jedoch resistent sein, ist es möglich den knöchernen Vorsprung über einen kleinen Schnitt neben der Achillessehne zu entfernen. Ebenfalls wird der kleine Schleimbeutel entfernt.
Der Eingriff kann ambulant erfolgen. Eine Vollbelastung kann nach einigen Tagen erfolgen.
Morton- Neuralgie ( Nervenknötchenbildung Mittelfuß)
Die Morton’sche Neuralgie betrifft überwiegend Frauen. Sie manifestiert sich in zwei Drittel der Fälle zwischen der 3. Und 4., seltener zwischen der 2. und 3. Zehe. Durch Kompression der der Nerven zwischen den Mittelfußknochen kann es zu einer zunehmenden, später auch druckunabhängigen gutartigen „Wucherung“ des Nervengewebes der Interdigitalnerven mit einem sogenannten Pseudoneurinom kommen. Es wird häufig berichtet, dass es sich beim Laufen anfühle als wäre eine Falte in der Socke. Des weiteren ist das Laufen in engem Schuhwerk schmerzauslösend. Es kommt zu elektrisierenden Schmerzen bis in die Zehen und zu Missempfindungen wie „Ameisenlaufen“.
Das Barfußlaufen wird hingegen als angenehmer empfunden. Der Grund ist, dass bei einer relativen Enge zwischen Mittelfußknochen und dem aufgetriebenen Nerv eine ständige mechanische Reizung des Nervens mit dem beschriebenen Beschwerden besteht. Leider dauert die Diagnosefindung nicht selten länger, da die Beschwerden teilweise sehr unspezifisch und wechselnd sind. Diagnostisch ist ein MRT hilfreich, sowie eine Infiltration mit lokalem Betäubungsmittel um zu sehen ob die Beschwerden für kurze Zeit gänzlich verschwinden.
Ist die Diagnose gesichert kann eine Operation erfolgen. Hier wird versucht das Nervenknötchen zu entfernen, oder Nerv still zu legen.
Morton-Neurom zwischen 3. Und 4. Mittelfußknochen
Tarsaltunnelsyndrom
Hinter dem Innenknöchel verlaufen mehrere wichtige Strukturen wie z.B. eine große Arterie mit Vene, 3 wichtige Sehnen des Fußes und auch der Nervus tibialis. Dieser Nerv versorgt unter anderem die Fußsohle, die Innenseite des Fußes mit Gefühl und ist für die die Zehenbeuger verantwortlich. Sollte dieser Nerv also geschädigt sein, hat dies meist massive Auswirkungen auf die Funktion des Fußes. Beim Tarsaltunnelsyndrom handelt es sich um ein Engpasssyndrom des N. tibialis hinter dem Innenknöchel am Eingang zum Tarsaltunnel. Es ist das häufigste der insgesamt seltenen Nervenengpasssyndrome des Fußes. Die Ursachen sind mannigfaltig Die gemeinsame Folge ist eine Einengung des N. tibialis mit den daraus entstehenden Problemen.
Aufschluss geben, ob ein Tarsaltunnelsyndrom vorliegt, kann die differenzierte klinische Untersuchung in Verbindung mit einer neurophysiologischen Untersuchung. Ein MRT ist ergänzend ebenfalls sinnvoll.
An konservativen Behandlungen stehen die Beseitigung von Fußfehlstellungen durch Einlagen oder Schuhinnenranderhöhungen, die schmerz- und entzündungshemmende medikamentöse Therapie und auch die Infiltration mit lokalem Betäubungsmittel und Kortison zur Verfügung.
Bei bleibenden Beschwerden ist die operative Freilegung und Befreiung des Nerven im Tarsaltunnel, sowie die Entfernung von mechanischen Ursachen erforderlich.
Verlauf des Nervus tibialis (gelb) im Tarsaltunnel
Charcotfuß
Die neuropathische Arthropathie wird als Charcot-Arthropathie bezeichnet, sie ist nach dem französischen Neurologen Jean-Martin Charcot (1825–1893) benannt. Die derzeit häufigste Ursache neuropathischer Veränderungen am Fuß ist der Diabetes mellitus (Zuckerkrankheit) mit der damit vergesellschafteten Schädigung der Nerven. Bei den komplexen und noch nicht ganz verstandenen krankhaften Vorgängen des Charcot-Fußes kommt es letztendlich zu einem Abbau des Knochen und Zerstörung der Gelenke am Fuß. Dadurch wird die Statik des Fuß instabil und das Fußlängsgewölbe oder Quergewölbe bricht ein und es kommt zu atypischen Druckbelastungen mit der Gefahr von offenen nicht heilenden Wunden. Problematisch hierbei ist, daß die Schmerzempfindung soweit herabgesetzt ist, dass die Patienten die Fehlbelastung und die teils tiefreichenden Wunden nicht bemerken. Das kann zu einer Entzündung der Knochen führen, die sehr schwer zu behandeln sind.
Primäres Ziel der Therapie ist es, den Fuß funktionell stabil zu erhalten und Druckgeschwüre zu vermeiden. In der konservativen Therapie bedarf es der vollständigen Druckentlastung für acht bis zwölf Wochen, sei es mit Bettruhe, im Gips oder im Rollstuhl. Angepasste Gipse oder speziell angefertigte Steifel müssten durchschnittlich 4 bis 8 Monate, teilweise bis zu zwei Jahre getragen werden, abhängig vom Stadium der Erkrankung und dem Verlauf. Später werden Maßschuhe angepasst, und man kann ein vorsichtiges Muskeltraining und gelenkmobilisierende Maßnahmen versuchen.
Bei nicht ausreichend konservativ zu versorgenden Deformitäten müssen die Patienten operiert werden. Hier sind komplexe Operationen mit Versteifungen und Korrekturen der eingetretenen Deformitäten nötig. Anschließend müssen sie mit ausreichend guten Schuhen versorgt und die Füße konsequent von Druck entlastet werden. Die begleitende Therapie durch einen Diabetologen ist obligat.
Chronische Instabilitäten des Oberen Sprunggelenkes
Das Umknicktrauma des Oberen Sprunggelenkes ist eine häufige Verletzung im Alltag oder aber besonders beim Sport. Dabei kann es zu einer Zerreißung der Gelenkkapsel mit Riss der Außenbänder kommen. In der Regel wird diese Verletzung konservativ mit Tapeverbänden und Orthesen zur Ausheilung gebracht. In seltenen schweren Fällen oder bei Hochleistungssportlern ist auch die primäre operative Wiederherstellung der zerrissenen Bänder erforderlich. Es wird durch die konservative und auch die primäre operative Therapie eine sehr gute Wiederherstellung der Stabilität im Oberen Sprunggelenk erreicht. Sollten solche Verletzung jedoch nicht konsequent behandelt worden sein, oder immer wiederkehrende kleinere Verletzungen den Kapselbandapparat schwächen, kommt es zu einer chronischen Instabilität.
Die Patienten berichten häufig über ein Unsicherheitsgefühl auf unebenen Untergrund und dass sie häufiger ohne ersichtlichen Grund umknicken. Schmerzen bei längerer Belastung, z.B. Wandern oder Kontakt- und Ausdauersportarten werden häufig berichtet.
Durch die instabile Situation im Oberen Sprunggelenk kommt es zu einer typischen Fehlbelastung mit übergroßen Druckspitzen auf den Knorpel, der dann vorzeitig verschließen kann. Eine Arthrose kann entstehen, die das Gelenk irreparabel schädigt.
Um die Stabilität wiederherzustellen ist eine Operation sinnvoll, um weiteren Schaden von dem Gelenk abzuwenden.
Die folgenden Operationen sind je nach individuellem Befund angezeigt.
Arthroskopie des Oberen Sprunggelenkes
Es wird eine Gelenkspiegelung über 2 kleine ca. 1 cm lange Schnitte durchgeführt. Die Spiegelung hat den Vorteil, dass das Gelenk komplett einsehbar ist und auch über den 2. Zugang Instrumente eingeführt werden können, um z.B. entzündete Gelenkinnenhaut zu entfernen, Knorpel zu glätten, oder instabile Anteile zu entfernen oder überstehende Knochenkanten zu entfernen. Sollte der Eingriff ohne weitere Therapien durchgeführt werden ist ein stationärer Aufenthalt von 2-3 Tagen erforderlich und in der Regel eine zügige Vollbelastung möglich
Bandrekonstruktionen nach Broström-Gould
Über einen Schnitt am seitlich-vorderen Teil des Oberen Sprunggelenkes werden die alten zurückgezogenen Bandreste freigelegt und identifiziert. In einer Entlastungsstellung der Bänder werden diese dann rekonstruiert und vernäht. Da der Eingriff meist mit einer Arthroskopie kombiniert wird, um etwaige Knorpelschäden mittherapieren zu können, ist ein stationärer Aufenthalt von 2-3 Tagen erforderlich und eine Ruhigstellung des Sprunggelenkes für 6 Wochen, wobei in einer speziellen Orthese belastet werden kann.
Osteochondosis dissecans/Gelenkmaus Oberes Sprunggelenk
Bei der Osteochondrosis dissecans handelt es sich um ein nicht entzündliches Absterben eines Teils des Knochens des Sprungbeins, welches einer der Gelenkpartner im Oberen Sprunggelenk darstellt. Der über dem avitalen Teil des Knochens liegende Knorpel wird ebenfalls in Mitleidenschaft gezogen und verursacht ein Inkongruenz des Gelenkes. Es kann sogar passieren, dass sich dieses Knochenknorpelstück komplett herauslöst und frei im Gelenk beweglich ist. Dies führt zu Schmerzen und kann sogar regelrechte Einklemmungserscheinungen im Gelenk auslösen, die dann durch Bewegen des Fußes wieder gelöst werden können .
Die Erkrankung nimmt einen stadienhaften Verlauf. Die Osteochondrosis dissecans wird meist in der 2. bis 3. Lebensdekade symptomatisch und betrifft überwiegend das männliche Geschlecht. Neben lokalen Durchblutungsstörungen als Ursachen werden wiederholte Makro- und Mikrotraumen diskutiert. Die Anfangsstadien können häufig konservativ therapiert werden. Im fortgeschrittenen Stadium oder bei Versagen der konservativen Therapie stehen eine Vielzahl operativer Techniken zur Verfügung, welche patienten- und stadiengerecht angewendet werden sollten.
Arthroskopie des Oberen Sprunggelenkes
Es wird eine Gelenkspiegelung über 2 kleine ca. 1 cm lange Schnitte durchgeführt. Die Spiegelung hat den Vorteil, daß das Gelenk komplett einsehbar ist und auch über den 2. Zugang Instrumente eingeführt werden können, um z.B. entzündete Gelenkinnenhaut zu entfernen, Knorpel zu glätten, oder instabile Anteile zu entfernen oder überstehende Knochenkanten zu entfernen.
Retrograde Anbohrung und Spongiosaauffüllung
Bei erhaltenem Knorpelüberzug kann durch eine Anbohrung mit Durchbrechung der verdichteten Knochenzonen und möglichst vollständiger Entfernung des avitalen Knochens eine Revitalisierung der Läsion erreicht werden. Der aufgebohrte Defekt kann falls erforderlich mit autologer Spongiosa vom Beckenkamm oder Schienenbeinkopfkopf aufgefüllt werden. Dieser Eingriff wird mit einer Arthroskopie kombiniert durchgeführt. Eine Teilbelastung für 6 Wochen ist notwendig.
Mikrofrakturierung
Während der Arthroskopie werden die instabilen Knochenanteile abgetragen und der Knochen darunter aufgebrochen. Der sich bildende Bluterguss in dem defekt bildet sich über die nächsten Wochen in Faserknorpel aus. Dieser ist jedoch nicht so belastbar wie der originäre Knorpel. Eine Teilbelastung für 6 Wochen ist notwendig.
Autologe Matrixinduzierte Chondrogenese (AMIC)
Der Knorpeldefekt wird entfernt und der Knochendefekt mit körpereigenem Knochen vom Unterschenkel oder Fersenbein aufgefüllt. Darüber wird dann eine spezielle Matrix eingeklebt, auf der sich dann neue Knorpelzellen bilden und einen glatten Abschluss zum gesunden Knorpel bildet. Sollte der Defekt schwer zugänglich sein, kann eine Gelenkeröffnung durch Schnitt bzw. Innenknöchelosteotomie mit nachfolgender Zuggurtung sind bei dieser Methode notwendig werden. Dieser Eingriff wird mit einer Arthroskopie des Oberen Sprunggelenkes kombiniert durchgeführt. Eine Teilbelastung für 10 Wochen ist notwendig.